SALUD
6 de octubre de 2024
Vacunas en peligro: alarmante descenso en Bahía Blanca y Región Sanitaria 1
Con menos del 67 %, aparecen afectadas todas las aplicaciones. Los riesgos presumen la reemergencia de viejas enfermedades, así como el aumento de casos de afecciones ya controladas.
La bisagra es el año 2020, el de la pandemia por el COVID-19. Desde entonces, fuertemente influenciada por ese proceso, la cobertura vacunal general en Bahía Blanca —y en el amplio alcance de Región Sanitaria 1— comenzó a caer dramáticamente en los porcentajes hasta situarse por debajo del mínimo esperable del 67 %.
El dato no es menor, como se comprenderá, así como las consecuencias hacia el futuro de un fenómeno que no es sólo local o regional.
“Los principales riesgos asociados a la baja de las coberturas son la reemergencia de viejas enfermedades eliminadas en la región, como polio, tétanos neonatal, sarampión y síndrome de rubéola congénita y el aumento de casos de las enfermedades controladas como resultado de la vacunación masiva, en los casos de hepatitis A, enfermedades invasivas por Hib, tos convulsa, difteria y tétanos”, dijo el Dr. Carlos Kohler, pediatra especializado en vacunación.
También sostuvo que la gran diferencia con la crisis de los 70-80 es, hoy, la existencia de vacunas eficaces para evitar este riesgo actual.
“En aquellos primeros años las acciones de salud eran mayoritariamente asistenciales, pero hoy son eficazmente preventivas, siempre y cuando se cumpla en tiempo y forma con los esquemas de vacunación, especialmente en niños y grupos de riesgo”, sostuvo.
“Las vacunas cumplieron con su objetivo de prevención y han salvado millones de vidas con el paso de los años. La evidencia científica que las avala no admite discusión: es una de las creaciones más poderosas de la ciencia, que hacen que hoy haya más niños que sobreviven y prosperan después de su quinto cumpleaños que en cualquier otro momento de la historia”, amplió.
En este momento crucial, Kohler aseguró que, en lugar de la coerción y la censura, se debe elegir ciencia, educación, comunicación, mejor acceso a las vacunaciones y presencia constante en el debate social, con el papel fundamental de los equipos de salud y de los profesionales para recomponer la confianza.
Con coberturas por encima del 90 %, la década de los 90 fue la época de oro de las inmunizaciones. En contrapartida, este año el riesgo de brotes de enfermedades prevenibles con vacunas en la región alcanza su nivel más alto en 30 años.
 Dr. Carlos Kohler, pediatra especializado en vacunación.
Dr. Carlos Kohler, pediatra especializado en vacunación.
En la compilación de datos realizada desde el Area de Epidemiología de Región Sanitaria 1 (con aportes del Nomivac) para el período agosto 2018 y el mismo mes del corriente año en los 15 distritos del organismo (entre ellos Bahía Blanca), la caída en los porcentajes de la vacuna triple viral (sarampión, rubeóla y paperas) fue del 43 % desde 2018 (con el 100 %) al 57 % de 2024, con intermedios de 64 % en 2021.
En el caso de la tercera dosis de poliomielitis (Salk), la variación es del 100 % en 2019 al 32 % en 2024, con el inicio de caída en 2020: 52 %.
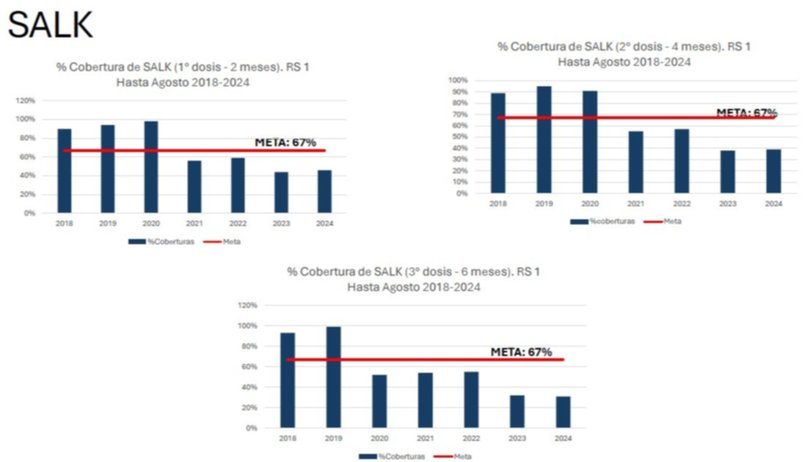
La tercera dosis de la quíntuple (difteria, tos convulsa, tétanos, haemofilus influenza tipo b y hepatitis B) pasó del 100 % en 2019 al 33 % de 2024, con un comienzo de caída en 2021: 59 %.
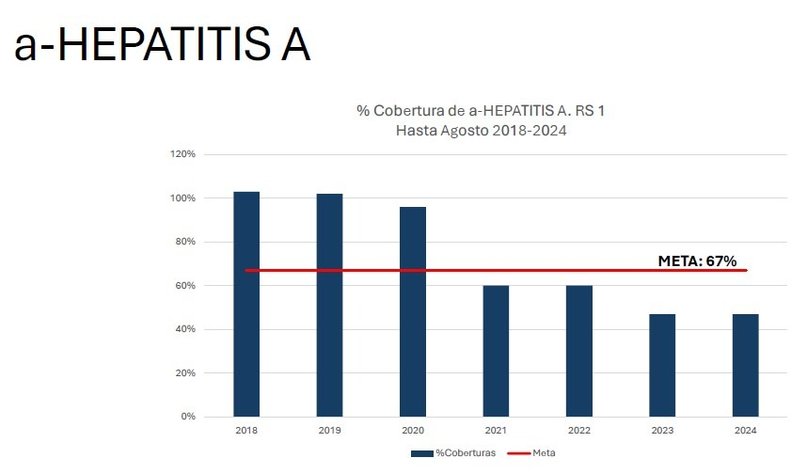
En hepatitis A, del 100 % en 2018 se llegó al actual 44 %, con un valor intermedio del 60 % en 2021.
La tercera dosis de meningoco (meningitis) no venía con un alto porcentaje (59 % en 2018), pero subió en 2020 (78 %) y volvió a caer en 2024: 41 %.
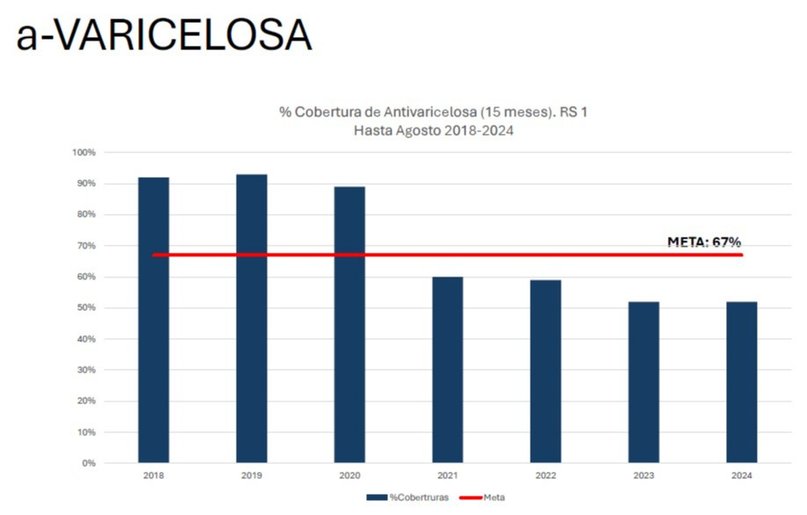
En el caso de la varicelosa (varicela), en el año 2019 el porcentaje de aplicación era del 92 %, en tanto que ahora se llega al 51 %.
Kohler recordó que, superada la crisis de la pandemia, el sistema de salud debió recomponer toda su estructura luego de una situación inédita que obligó a extremar recursos.
“Cuando se advirtieron las coberturas de vacunación, las cifras emergentes fueron una preocupante señal de alarma”, afirmó.
“Pero no fue una sorpresa para los expertos: ya desde la pre-pandemia las coberturas estaban en descenso. Durante 2020 las inmunizaciones, a excepción de las anti-COVID-19, pasaron a un segundo plano, contribuyendo a acentuar esa caída como resultado del aislamiento social y del temor a concurrir a los efectores de salud. Durante los años posteriores hubo altibajos, pero la tendencia descendente fue preponderante”, agregó.
Recordó Kohler, de todas maneras, que la Argentina ha sido históricamente un país pro-vacuna, con coberturas que superaron el 90 % y la erigía en un bastión defensivo contra las enfermedades prevenibles.

Datos de la Organización Panamericana de la Salud (OPS) indican que, hoy, la región de las Américas es la segunda del mundo con la peor cobertura vacunal en la actualidad, cuando en 2010 fue la segunda con la mayor cantidad de vacunados.
“¿Cómo llegamos hasta acá? Antes que nada y como consuelo, si cabe, el descenso de las coberturas de vacunación es un fenómeno mundial y obedece a una cuestión multifactorial”, admitió.
“Entre ellos están la falta de conciencia o educación, ya que las personas pueden no estar al tanto de la importancia de la vacunación o tener información errónea”, dijo.
“La baja percepción de riesgo por parte de la población y factores vinculados a la falta de confianza pueden llevar a que las personas resistan la vacunación. Esta desconfianza es genérica: no sólo en la seguridad de las vacunas sino en los vacunadores, en los médicos que las prescriben, en las bases científicas que las apoyan y en los tomadores de decisión”, agregó.
“También incide la falta de recordatorios y de seguimiento por parte de los proveedores de atención médica, particulares u oficiales que, incluso, culpan al sistema por esa falla”, expresó.
La gran diferencia con la crisis de los 70-80 es, hoy, la existencia de vacunas eficaces para evitar el riesgo actual.
“Los sistemas de salud sin infraestructura suficiente, sin capacitación periódica y la falta de personal pueden dificultar la prestación oportuna de los servicios de vacunación, así como el acceso limitado por barreras geográficas, económicas o sociales. Es un hecho habitual en comunidades rurales o marginadas, donde se hace visible la falta de instalaciones, de atención médica cercanas o accesibles, sumado a recursos financieros limitados para cubrir los costos de las vacunas y su logística”, amplió.
También citó Kohler, quien posee la página especializada Guía Práctica de Enfermedades y Vacunas (www.vacunacion.com.ar), el tema de la desconfianza.
“La desinformación, las fake news o la falta de confianza han logrado que algunas personas elijan no vacunarse o rechacen algunas. Los movimientos anti-vacunas y la propagación de teorías de conspiración contribuyen a eso. Como factores agregados aparecen el desinterés de muchos sectores que no ven el peligro de la reaparición de graves enfermedades y la preocupación de los eventuales efectos secundarios, el discurso naturista y el rechazo a la obligatoriedad”, indicó.

“El impacto negativo de la pandemia, así como las idas y vueltas de los organismos mundiales de control de la salud, que generó un descreimiento en los tomadores de decisión como científicos, profesionales, autoridades y políticos y la incidencia negativa de las redes sociales sobre el tema, donde la comunidad científica perdió una importante batalla, que deberá recomponer desde el mismo terreno, también son parte de este escenario”, aseveró.
El camino por delante no es sencillo, pero propuestas existen.
“Hay que aprovechar cada contacto de los pacientes con el sistema de salud para controlar los esquemas de vacunación e iniciar y completar esquemas focalizando en los menores de 18 meses, al ingreso escolar y a los 11 años, evitando las llamadas oportunidades perdidas de vacunación”, comentó.

“También hay que coordinar acciones desde los centros de salud con las escuelas o el área de educación correspondiente para facilitar el acceso a las vacunas de los escolares. Aunque no hay que olvidar a los niños no escolarizados: la desigualdad en el acceso a las vacunas por nivel educativo va desde 55,5 puntos, para quienes tienen primaria incompleta, al 81,3 pts. en las personas con posgrados o más”, explicó.
“En Bahía Blanca, durante mi gestión en el Área de Inmunizaciones (del municipio), con el Consejo Escolar creamos la Comisión Salud-Educación. Hacíamos reuniones periódicas para encarar estrategias conjuntas y el diseño de un manual para las maestras con el manejo de las enfermedades infecto-contagiosas. Además, se implementaron estrategias inéditas con amplia participación comunitaria, apoyadas permanentemente por los medios de difusión, creando una amplia conciencia positiva hacia las inmunizaciones. La ciudad mantuvo coberturas óptimas por más de 10 años”, recordó.
También señaló que hoy existe el registro nacional digital de la aplicación de vacunas en forma nominal, lo que permite contactar a las personas que no hayan completado sus esquemas, así como recuperar y promover acciones de capacitación periódica para profesionales y vacunadores y la difusión del avance histórico logrado por las vacunas y visibilizar las enfermedades que han sido erradicadas y controladas graficando las complicaciones, secuelas y sus consecuencias, ya que comienzan a ser desconocidas para el grueso de la población joven, lo que genera indirectamente un descreimiento de las vacunas.
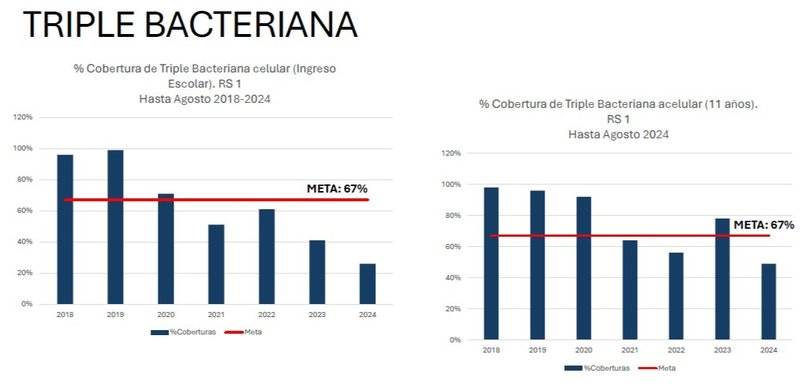
Siguiendo con la compilación de datos del Area de Epidemiología de Región Sanitaria 1 para el período entre agosto 2018 y el mismo mes del corriente año en los 15 distritos del organismo, impacta la caída en los porcentajes de triple bacteriana (difteria, tétanos y tos convulsa) en el ingreso escolar. En 2019 fue del 100 % y en el corriente año llega al 25 %, con un intermedio en 2021 de 52 %.
En el caso de hepatitis B, luego de tres años con cifras entre el 99 y el 97 %, se pasó al 52 % de 2023 (y 55 % de 2024).
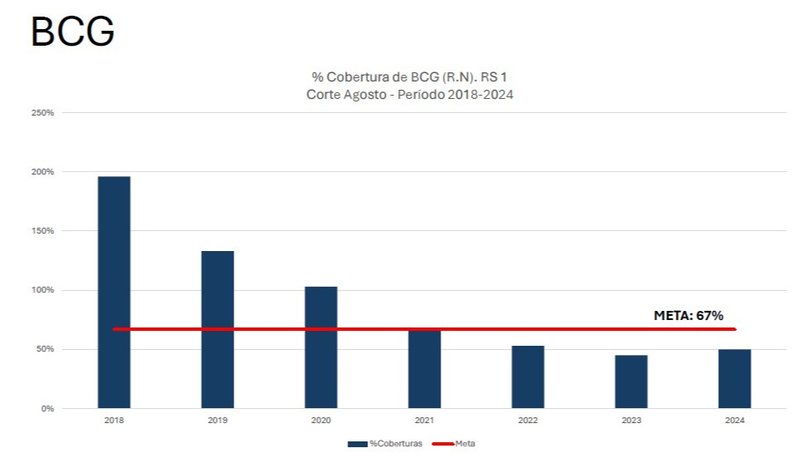
En la BCG (tuberculosis) se pasó desde el número ideal de 2018 al 50 % de 2024, que remontó, ya que en 2023 había sido de 47 %.
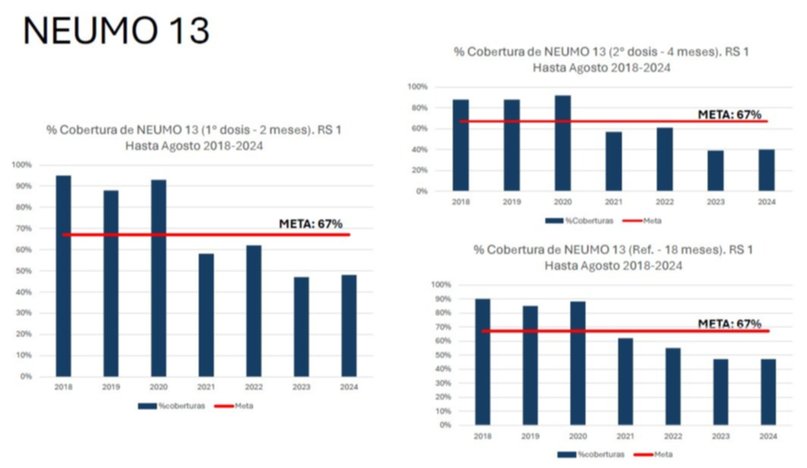
Para la vacunación de Neumococo (neumonía y meningitis), el dato para la aplicación de los 18 meses fue del 90 % en 2018, cayendo el 48 % en 2024, con un intermedio de 62 % en 2021.
Los datos en rotavirus (gastroenteritis), a los dos meses, son de 98 % en 2020 y de 47 % en 2024, que se recuperó tras un 2023 de 44 %.
Finalmente, en HPV (virus papiloma humano) los registros son a partir del año 2022 y, por ende, por debajo del 67 %: 58 % en 2022; 51 % en 2023 y 50 % en 2024.
Núñez Fariña: “La sociedad ha cambiado en los últimos 10 años”
“A nivel general, la inmunidad ahora está bastante cubierta. Pero cuando disminuya y volvamos a tener brotes y demás, que son de enfermedades que nos han marcado históricamente, es cuando se retornará a los vacunatorios”.
El Dr. Maximiliano Núñez Fariña, titular de Región Sanitaria 1, con sede en Bahía Blanca, admitió que hubo casos donde “los padres se escaparon de los hospitales con sus hijos para no vacunarlos”, lo que ratifica la idea instalada de los antivacunas.
“En los años 2018, 2019 y 2020 el índice estaba cerca del 90 % en casi todas las vacunas, pero ahora, tras la pandemia, en 2021, 2022, 2023 y 2024 nos cuesta llegar a un 65 %”, admitió.
Región Sanitaria 1 está compuesta, además de Bahía Blanca, por los partidos de Adolfo Alsina, Adolfo Gonzales Chaves, Coronel Rosales, Coronel Dorrego, Coronel Pringles, Coronel Suárez, Guaminí, Monte Hermoso, Patagones, Puan, Saavedra, Tornquist, Tres Arroyos y Villarino. La población total, de acuerdo con el censo 2022 del Indec, es de 724.056 habitantes (fuente: RS1).
—Dr. Núñez Fariña, ¿cuáles serán las consecuencias de este proceso?
—Mañana, o el año que viene, no vamos a ver un problema mayor, pero con el paso del tiempo y cuando disminuya aún más el índice de vacunación se generará que la inmunidad del virus sea cada vez menor y empezarán a aflorar la neumonía, la varicela, la poliomelitis y el sarampión, entre otras.
 Dr. Maximiliano Núñez Fariña, en el depósito de Región Sanitaria 1.
Dr. Maximiliano Núñez Fariña, en el depósito de Región Sanitaria 1.
“Es así: tenemos que llegar a un ideal de tantas vacunas de sarampión por campaña y este año, en vez de eso, estamos 5 puntos abajo. Y en 2025 estaremos otros tantos. Está claro que si todos los años vamos disminuyendo el porcentaje se acumulará y eso generará que haya más circulación de los virus que, cuando empiezan a movilizarse, rebotan en todos lados. Es decir, el organismo ya no estará protegido”.
—Son enfermedades que estaban virtualmente desterradas…
—Ciento por ciento. Pero la realidad es que el virus está y, si uno deja de vacunar, reaparece. Al nivel que venimos, de acá a 10 años vamos a tener mayores problemas. Hoy no es anormal escuchar que alguien tiene sarampión en algún lugar del conurbano o de la provincia de Buenos Aires.
—¿Cuándo crees que esta línea virtuosa de una cultura de vacunación en el país comenzó a desviarse?
—Durante la pandemia por el COVID-19 hubo una gran campaña antivacuna. Más allá de la procedencia, era contra todas. Y esto fue a nivel global, no sólo en la Argentina. Había una campaña sanitaria a favor de y otra en contra de. Y eso quedó en el oído de más de uno; creo que a partir de entonces empezó a caer.

“La realidad también es que, hoy, existen más estadísticas respecto de años anteriores. Ahora se carga todo online y por eso siempre estamos reclamando que así se haga. Si enviamos 10.000 dosis se debe subir ese número; y si son 5.000 es porque se cortó la cadena de frío o, por ejemplo, porque están aún guardadas. Hoy queda todo registrado y el seguimiento es inmediato”.
—¿Cuál es el porcentaje de la cuestión generacional respecto de la menor aplicación?
—En los mayores de 60-65 años el nivel ha ido mejorando respecto del año pasado. Y en los agentes de salud de entre 40-45 años es bueno. A partir de los menores de 45 años es cuando se empieza a ver la caída.
“Lo cierto es que la sociedad ha cambiado mucho en la última década. La ventaja que tenemos son los 20 años de vacunación de calendario completa en personas de 1 a 20 años, que son los chicos de hoy de 30-35. Ellos están bien porque viven del esfuerzo que hicieron sus padres, o sus abuelos, quienes vacunaron a toda la familia, pero el tema es que, ahora, como no ven la enfermedad se preguntan para qué van a vacunar a sus hijos. Lo que no se dan cuenta es que dentro de 20 años van a tener problemas con ellos”.
—Porque aún no se ven las consecuencias...
—Pero se está hablando mucho. En todo el mundo.
—¿Qué se debe hacer en el segmento de los más jóvenes para cambiar esa postura?
—Hay que buscar distintas estrategias o mecanismos. En la provincia de Buenos Aires lo venimos haciendo desde la pandemia y, siempre con la intención de concientizar. Hasta vamos a los jardines a dar charlas.
El descenso de las coberturas de vacunación es un fenómeno mundial y obedece a una cuestión multifactorial.
“Hay importantes campañas de prevención y acompañamiento de instituciones, de los colegios farmacéuticos, de profesionales como los pediatras y los neumonólogos, por ejemplo, que están viendo que hay cada vez más personas con problemas de alergia y de reacciones por la falta de vacunación”.
—Y también está el costo para el Estado…
—Por eso la vacuna no es un costo, sino un beneficio a largo plazo. No es lo mismo tener un paciente con poliomielitis que otro que no la tenga. Con el sarampión sucede algo semejante. Es como con el COVID-19: entre que se enfermen todos y tengamos un índice mortalidad más alto prefiero que se vacunen. Eso es mucho más razonable.
La nueva
COMPARTIR:
Comentarios
Aun no hay comentarios, sé el primero en escribir uno!